Les troubles de la statique ano-rectale sont fréquents.
Ils résultent de lésions du système de soutien de la filière ano-rectale (muscles, ligaments et aponévroses) qui induisent la perte de ses rapports anatomiques avec les structures fixes du pelvis. Ils surviennent tout particulièrement chez la femme chez qui ils sont notamment la conséquence des accouchements par voie basse, des efforts de poussée itératifs, du vieillissement tissulaire, de la carence hormonale de la ménopause, voire de certains gestes chirurgicaux. Nous parlerons de la rectocèle, du prolapsus rectal extériorisé et des prolapsus génito-urinaires.
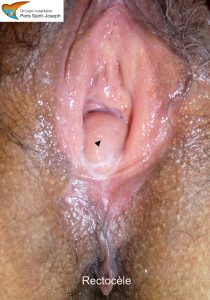
La rectocèle
Il s’agit le plus souvent d’une hernie formée par le rectum dans le vagin à travers une cloison recto-vaginale fragile et qui peut être soumise à des contraintes mécaniques parfois importantes. Cette hernie est habituellement observée lors de la poussée abdominale.
Une rectocèle de petite taille est assez fréquemment observée chez des femmes asymptomatiques. Il s’agit alors davantage d’une variation morphologique que d’une véritable rectocèle pathologique et elle ne relève alors d’aucune prise en charge médicale. Sinon, cette anomalie pathologique est fréquemment observée chez la femme de plus de 50 ans, après plusieurs accouchements par voie basse et un passé de constipation. Certains cas de rectocèle secondaire à un anisme (absence de relaxation ou fermeture paradoxale de l’anus lors de la défécation) ont également été rapportés.
Sur le plan symptomatique, la rectocèle donne une sensation de masse dans le vagin qui s’accentue lors des efforts physiques ou de défécation. Les patientes qui s’en plaignent ressentent parfois une boule qui peut ouvrir la vulve, des pesanteurs profondes parfois calmées en position couchée, une dyschésie (difficulté à évacuer les selles) avec des émissions fractionnées et une sensation d’évacuation incomplète des matières fécales qui s’accumulent dans la rectocèle. Certaines malades sont obligées de recourir à l’appui des doigts au niveau de la partie basse du vagin pour compléter l’évacuation, d’autres ont recours à des suppositoires ou à des lavements. La rectocèle peut également être gênante pour les rapports sexuels.
L’examen clinique, en décubitus dorsal au repos, puis lors d’un effort de poussée, est le plus souvent suffisant à mettre en évidence et à quantifier la rectocèle.
Néanmoins, des examens complémentaires peuvent s’avérer nécessaires comme la manométrie ano-rectale, couplée au test d’expulsion d’un ballonnet, une coloscopie, un temps de transit colique, une colpo-cysto-défécographie et/ou une l’imagerie par résonance magnétique pelvienne dynamique.
Ces deux derniers examens, réalisés au sein de l’Hôpital Paris Saint-Joseph, permettent de préciser la taille de la rectocèle et son retentissement sur l’évacuation des matières avec davantage de précision que l’examen clinique, de voir le rapport du rectum avec les autres organes pelviens à la fois au repos et en situation de défécation, et enfin de déceler des anomalies latentes qui peuvent être aggravées par le traitement chirurgical de la rectocèle (entérocèle, cystocèle, etc.).
La prise en charge de la rectocèle est tout d’abord médicale. En effet, la modification de la consistance des selles par la prise quotidienne de laxatifs, prioritairement des mucilages +/- des suppositoires d’Eductyl® ou de glycérine peut permettre dans certains cas de faire disparaître complètement les plaintes.
En cas d’anisme, une rééducation ano-périnéale par biofeedback peut être proposée. Elle vise à améliorer cette inversion de commande des muscles abdomino-périnéaux et peut suffire à corriger les troubles exonérateurs mais les résultats peuvent être décevants.
La chirurgie n’est indiquée qu’en cas de rectocèle symptomatique, lorsque la rééducation par biofeedback d’un anisme et le traitement médical de la constipation n’ont pas corrigé la gêne fonctionnelle. Plusieurs techniques avec des voies d’abord différentes sont disponibles et dépendent de l’expérience ainsi des habitudes du chirurgien. Elles visent toutes à réduire la poche formée par le rectum. La décision du type de prise en charge thérapeutique à proposer est décidée en réunion de concertation multidisciplinaire (cf encadré). Elle dépend des symptômes de la patiente, de son âge, des autres troubles de la statique éventuellement associés et de la qualité de la fonction sphinctérienne. Cependant, malgré cette correction anatomique, environ un tiers des patientes opérées gardent des plaintes résiduelles : une gêne ou douleur lors des rapports sexuels, des douleurs pelviennes profondes, une dyschésie et/ou une incontinence anale. En l’absence de facteurs prédictifs du résultat postopératoire, la patiente doit être informée du risque de correction incomplète des symptômes ou d’échec.
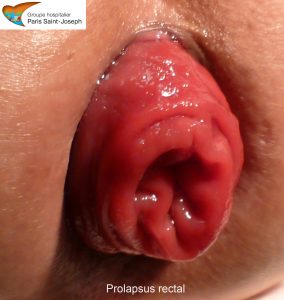
Le prolapsus rectal extériorisé
Il s’agit d’une extériorisation par l’anus du rectum, intéressant tout ou partie de la paroi, qui survient le plus souvent lors de la défécation, lors des poussées abdominales ou plus rarement lors des efforts physiques. En pratique, la paroi du rectum se retourne dans le canal anal. Parfois l’invagination de la paroi rectale dans le canal anal ne s’extériorise pas et on parle alors de procidence interne ou intussusception qui est une entité à part.
Le prolapsus rectal est le plus souvent observé chez la femme ménopausée et il s’accompagne assez souvent de troubles de la statique des autres étages (prolapsus de la vessie et de l’utérus). Il peut être également observé chez des patients jeunes ou des enfants sans qu’un facteur traumatique ou de fragilisation ne soit observé. Une augmentation de la fréquence du prolapsus rectal a été également relevée chez les personnes souffrant d’anorexie mentale.
Le principal signe clinique est la constatation d’un « bout de chair » au niveau de la marge anale qui s’extériorise lors de la défécation et qui rentre secondairement dans l’anus. La taille du prolapsus est variable et elle s’évalue habituellement en centimètres. Il s’accompagne volontiers d’une dyschésie avec manœuvres digitales endo-anales facilitatrices. Des douleurs du bas ventre, de la partie interne des cuisses et du bassin accentuées par la défécation peuvent être rapportées. Une sensation de poids ou d’inconfort dans la partie profonde de l’anus notamment en fin de journée et qui disparaît en position couchée est également habituelle. Des faux besoins faits de glaires et de sang sont fréquents et invalidants. Des difficultés à retenir les gaz et les selles sont également fréquentes, y compris en l’absence de lésions sphinctériennes.
Le prolapsus rectal extériorisé peut se compliquer par le passage de la paroi rectale à travers le défilé étroit de l’anus responsable alors d’ulcérations, d’œdème et d’inflammation de la muqueuse invaginée. Il peut arriver également que le prolapsus ne puisse plus se réintégrer, on parle d’étranglement qui constitue une urgence thérapeutique à cause du risque de nécrose.
L’examen clinique est le plus souvent suffisant pour mettre en évidence et à quantifier le prolapsus rectal. Il apparaît comme un bourrelet conique rouge sombre, à sillons concentriques (ce qui le différencie du prolapsus muco-hémorroïdaire où les sillons sont radiés).
Et, au repos, l’anus est hypotonique et parfois béant.
Néanmoins, des examens complémentaires peuvent s’avérer nécessaires. La manométrie permet d’évaluer la fonction sphinctérienne en cas de troubles de la continence et surtout si un traitement chirurgical est envisagé. D’autres examens peuvent également être demandés : une coloscopie, un temps de transit colique, une colpo-cysto-défécographie et/ou une imagerie par résonance magnétique pelvienne dynamique. Ces deux derniers examens, les plus importants, permettent de visualiser le prolapsus, de voir le rapport du rectum avec les autres organes pelviens à la fois au repos et en situation de défécation, et enfin de déceler des anomalies de la statique pelvienne latentes qui peuvent être aggravées par le traitement chirurgical du prolapsus seul (entérocèle, cystocèle, etc.).
Le traitement chirurgical est le traitement de première intention visant le plus souvent à fixer la paroi rectale au promontoire ou au sacrum (rectopexie ou promontofixation). Parfois, le geste consiste à enlever par voie transanale le prolapsus. En pratique, le choix du type du traitement chirurgical se décide en réunion de concertation multidisciplinaire (cf encadré) qui tient compte de l’âge, de l’importance du prolapsus, de la sévérité des signes associés au prolapsus (constipation / incontinence) et de la présence d’autres prolapsus associés qu’il faudra alors traiter dans le même temps.
Les prolapsus génito-urinaires
Ces prolapsus résultent de troubles de la statique antérieure et concernent notamment la vessie et/ou l’utérus.
La descente de la vessie se perçoit comme un poids qui fait pression dans le bas du ventre ou comme une « boule » dans le vagin non douloureuse. Elle peut être responsable de pertes d’urines, d’envies impérieuses d’aller aux toilettes et/ou des difficultés à uriner. La vessie peut descendre un peu sans être visible cliniquement, s’extérioriser par le vagin et affleurer la vulve, ou même la dépasser.
La descente de l’utérus se perçoit également comme un poids qui fait pression dans le bas du ventre ou comme une « boule » dans le vagin non douloureuse. Éventuellement des petits saignements peuvent survenir si le col de l’utérus est très irrité.
La colpo-cysto-défécographie et/ou l’imagerie par résonance magnétique dynamique permettent de visualiser et de quantifier ces différentes anomalies.
La prise en charge thérapeutique est complexe et, là encore, décidée en réunion de concertation multidisciplinaire réunissant les différents spécialistes concernés (cf encadré).
Nadia FATHALLAH
—————— Encadré ——————
- La réunion de concertation multidisciplinaire pour les troubles de la statique pelvienne.
Nous avons mis en place au sein de l’Hôpital Paris Saint-Joseph une réunion de concertation multidisciplinaire pour les troubles de la statique pelvienne.
Il s’agit une réunion mensuelle regroupant proctologues, chirurgiens digestifs, urologues, gynécologues, radiologues et kinésithérapeutes dont le but est de discuter de manière collégiale tous les dossiers de pelvi-périnéologie (incontinence anale +/- urinaire, troubles de la statique pelvienne, déchirures périnéales, etc.).
A la suite de cette réunion, une fiche résumant l’observation médicale ainsi que la décision thérapeutique est classée dans le dossier médical et envoyée au médecin correspondant.
Si l’indication opératoire est validée, la patiente est dirigée vers le chirurgien le plus habilité pour la technique proposée. Dans les cas les plus complexes, l ‘intervention peut être réalisée par plusieurs chirurgiens.